TEP de surveillance post-thérapeutique versus curage ganglionnaire systématique dans les carcinomes épidermoïdes N2-N3 de la tête et du cou traités par radiochimiothérapie.
Résumé :
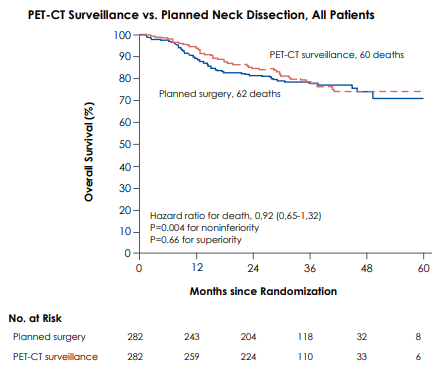 Dans une étude de phase III prospective multicentrique anglaise incluant des patients traités par radiochimiothérapie pour un carcinome épidermoïde N2-N3 de la tête et du cou, les patients ont été randomisés 1:1 entre curage ganglionnaire systématique planifié avant ou après la radiochimiothérapie versus TEP à 12 semaines et curage en cas d’hypermétabolisme et/ou d’adénopathie radiologique résiduelle. Les 2 groupes bien équilibrés n’ont pas montré de différence significative carcinologique et un bénéfice en qualité de vie pour le groupe TEP. Détails : les critères d’inclusion étaient : patients traités par radiochimiothérapie pour carcinome épidermoïde de l’oropharynx, de l’hypopharynx, du larynx, de la cavité buccale, ou primitif sans porte d’entrée, de stade ganglionnaire radiologique N2 ou N3. Les patients étaient randomisés 1:1 entre curage ganglionnaire planifié (groupe contrôle) ou TEP (groupe expérimental). La radiochimiothérapie pouvait être séquentielle ou concomitante. Le curage pouvait être jusqu’à 4 semaines avant la radiochimiothérapie et jusqu’à 8 semaines après la fin du traitement. Dans le groupe TEP, la réponse complète était considérée comme une absence d’adénopathie résiduelle radiologique et une absence d’hypermétabolisme, la réponse incomplète comme la persistance d’un hypermétabolisme intense, la réponse équivoque comme la présence d’une adénopathie résiduelle radiologique et/ou d’un hypermétabolisme faible. Les patients en réponse complète étaient surveillés, les patients en réponse incomplète ou équivoque étaient opérés d’un curage ganglionnaire jusqu’à 4 semaines après le TEP. L’objectif principal était la survie globale (overallsurvival OS), les objectifs secondaires étaient la survie spécifique (disease-specificsurvival DSS), le contrôle locorégional (locoregional control LRC), la qualité de vie et la différence médico-économique. Il s’agissait d’une étude de non-infériorité. Résultats : 564 patients ont été randomisés dans des groupes aux caractéristiques bien équilibrées. 476 étaient des localisations oropharyngées (85,1% et 83,7%). 446 patients (localisations non précisées) ont été testées pour p16 avec 335 positifs (72,6% et 77,7%). 17 patients seulement étaient N3. 95% des radiochimiothérapies ont compris du cisplatine. 215 patients (76,2%) randomisés dans le groupe curage ont reçu le traitement prévu. 244 patients (86,5%) randomisés dans le groupe TEP ont reçu le traitement prévu. Les 2 groupes n’ont pas montré de différence significative en OS (p=0.66) ou DSS (p=0.80) de façon globale ni au sein des sous-groupes p16positifs ou p16négatifs. Le contrôle locorégional à 2 ans était de 91,9% (groupe TEP) versus 91,4% (groupe curage). 282 Adverse Events sérieux ont eu lieu, 169 dans le groupe curage et 113 dans le groupe TEP. La différence de score de qualité de vie EORTC QLQ-C30 à 6 mois était significative (p=0.03), se réduisait à 12 mois (p=0.09) et disparaissait à 24 mois (p=0.85). A 2 ans de suivi, la stratégie de surveillance TEP était plus économique que la stratégie curage systématique. En conclusion, chez les patients N2 quel que soit le statut p16 présentant un carcinome épidermoïde de la tête et du cou traités par radiochimothérapie, ne pas planifier de curage ganglionnaire systématique mais adapter la prise en charge aux résultats d’un TEP à 12 semaines de la fin du traitement est associé à un résultat carcinologique équivalent, une diminution des évènements indésirables et une amélioration transitoire des scores de qualité de vie.
Dans une étude de phase III prospective multicentrique anglaise incluant des patients traités par radiochimiothérapie pour un carcinome épidermoïde N2-N3 de la tête et du cou, les patients ont été randomisés 1:1 entre curage ganglionnaire systématique planifié avant ou après la radiochimiothérapie versus TEP à 12 semaines et curage en cas d’hypermétabolisme et/ou d’adénopathie radiologique résiduelle. Les 2 groupes bien équilibrés n’ont pas montré de différence significative carcinologique et un bénéfice en qualité de vie pour le groupe TEP. Détails : les critères d’inclusion étaient : patients traités par radiochimiothérapie pour carcinome épidermoïde de l’oropharynx, de l’hypopharynx, du larynx, de la cavité buccale, ou primitif sans porte d’entrée, de stade ganglionnaire radiologique N2 ou N3. Les patients étaient randomisés 1:1 entre curage ganglionnaire planifié (groupe contrôle) ou TEP (groupe expérimental). La radiochimiothérapie pouvait être séquentielle ou concomitante. Le curage pouvait être jusqu’à 4 semaines avant la radiochimiothérapie et jusqu’à 8 semaines après la fin du traitement. Dans le groupe TEP, la réponse complète était considérée comme une absence d’adénopathie résiduelle radiologique et une absence d’hypermétabolisme, la réponse incomplète comme la persistance d’un hypermétabolisme intense, la réponse équivoque comme la présence d’une adénopathie résiduelle radiologique et/ou d’un hypermétabolisme faible. Les patients en réponse complète étaient surveillés, les patients en réponse incomplète ou équivoque étaient opérés d’un curage ganglionnaire jusqu’à 4 semaines après le TEP. L’objectif principal était la survie globale (overallsurvival OS), les objectifs secondaires étaient la survie spécifique (disease-specificsurvival DSS), le contrôle locorégional (locoregional control LRC), la qualité de vie et la différence médico-économique. Il s’agissait d’une étude de non-infériorité. Résultats : 564 patients ont été randomisés dans des groupes aux caractéristiques bien équilibrées. 476 étaient des localisations oropharyngées (85,1% et 83,7%). 446 patients (localisations non précisées) ont été testées pour p16 avec 335 positifs (72,6% et 77,7%). 17 patients seulement étaient N3. 95% des radiochimiothérapies ont compris du cisplatine. 215 patients (76,2%) randomisés dans le groupe curage ont reçu le traitement prévu. 244 patients (86,5%) randomisés dans le groupe TEP ont reçu le traitement prévu. Les 2 groupes n’ont pas montré de différence significative en OS (p=0.66) ou DSS (p=0.80) de façon globale ni au sein des sous-groupes p16positifs ou p16négatifs. Le contrôle locorégional à 2 ans était de 91,9% (groupe TEP) versus 91,4% (groupe curage). 282 Adverse Events sérieux ont eu lieu, 169 dans le groupe curage et 113 dans le groupe TEP. La différence de score de qualité de vie EORTC QLQ-C30 à 6 mois était significative (p=0.03), se réduisait à 12 mois (p=0.09) et disparaissait à 24 mois (p=0.85). A 2 ans de suivi, la stratégie de surveillance TEP était plus économique que la stratégie curage systématique. En conclusion, chez les patients N2 quel que soit le statut p16 présentant un carcinome épidermoïde de la tête et du cou traités par radiochimothérapie, ne pas planifier de curage ganglionnaire systématique mais adapter la prise en charge aux résultats d’un TEP à 12 semaines de la fin du traitement est associé à un résultat carcinologique équivalent, une diminution des évènements indésirables et une amélioration transitoire des scores de qualité de vie.
Article :
O’Sullivan et coll. Lancet Oncology février 2016 Development and validation of a staging system for HPV-related oropharyngeal cancer by the InternationalCollaboration on Oropharyngeal cancer Network for Staging(ICON-S): a multicentre cohort study
Contexte :
Les tumeurs oropharyngés liés à HPV (HPV+) ont une incidence en augmentation et sont de meilleurs pronostics que les tumeurs HPV-. Il est apparu qu’une nouvelle classification était nécessaire afin de décrire plus précisément les caractéristiques et le pronostic de ces tumeurs à la fois pour une meilleure stratification dans les études et pour une meilleure information des patients. Un groupe collaborateur international, le « International Collaboration on Oropharyngeal cancer Network for Staging » (ICON-S) propose une nouvelle classification TNM spécifique aux carcinomes épidermoïdes oropharyngés HPV+.
Méthodologie :
Les auteurs ont utilisé la cohorte du Princess Margaret Hospital comme cohorte d’apprentissage puis les séries de six autres centres aux Etats Unis et en Europe ont été utilisées comme cohorte de validation indépendante. Le statut HPV était déterminé par l’expression de p16 ou la présence d’ADN viral en hybridation in situ. La survie globale à 5 ans a été estimée selon l’actuelle 7e classification TNM. Les auteurs ont ensuite réalisé une analyse de partitionnement récursif (RPA) et un hazard ratio ajusté pour obtenir une nouvelle classification TNM. Ils ont également étudié l’impact de la présence d’une adénopathie cervical basse (territoire IV et/ou VB) et d’un nombre d’adénopathies supérieur à cinq.
Résultats :
1907 patients dont 35 % de tumeurs HPV+ ont été inclus dans la cohorte d’apprentissage et 1246 ont été inclus dans la cohorte de validation. Concernant les patients atteints d’une tumeur HPV-, les survies à 5 ans pour les stades (AJCC) I, II, III, IVA et IVB étaient respectivement de 76 %, 68 %, 53 %, 45 % et 34 %. Comme attendu, ces résultats montrent que les classifications TNM 7e édition et AJCC (basée sur la TNM) permet donc de bien discriminer les groupes de patients. Concernant les patients atteints d’une tumeur HPV+ les survies à 5 ans pour les stades I, II, III, IVA étaient très proches (respectivement de 88 %, 82 %, 84% et 81 %). Seul le stade IVB (60 M% de survie à 5 ans) se détache donc en termes de pronostic soulignant la nécessité d’une nouvelle classification. Après avoir effectué l’analyse statistique précédemment décrite les auteurs proposent la classification suivante pour les tumeurs HV + :
- T1, T2 et T3 : pas de modification ;
- T4 : envahissement d’une structure de voisinage (fusion des stades T4a et T4b) ;
- N1 : adénopathie unilatérale de moins de 6 cm (contre 3 cm précédemment, fusion des N1 et N2a) ;
- N2 : adénopathiemultiple unilatérale ou controlatérale de moins de 6 cm (fusion des N2b et N2c) ;
- N3 : adénopathie de plus de 6 cm (pas de modification).
Cette nouvelle TNM ressemble à celle du cancer du cavum, à la différence près que la présence d’une adénopathie cervicale basse ne change pas la classification. Le nombre d’adénopathie supérieur à cinq n’était pas non plus un facteur pronostique de survie indépendant du stade N proposé et n’a pas été retenu dans la classification. En utilisant cette nouvelle TNM pour les tumeurs HPV+, le stade I regroupe les tumeursT1-T2N0-N1, le stade II les tumeurs T1-T2N2 ou T3N0-N2, le stade III les tumeurs T4 ou N3. Le stade IV concerne les patients métastatiques. Les survies à 5 ans pour les patients de stade I, II, III avec la nouvelle classification étaient respectivement de 85 %, 78 % et 53 %. Les auteurs ont choisi de ne pas tenir compte du tabagisme et des éléments non anatomiques dans les groupes pronostiques estimant que ces données manquaient de maturité.
Conclusion :
les auteurs ont proposé cette nouvelle classification pour les tumeurs HPV+ pour la 8e version TNM de l’AJCC/UICC. L’avenir est d’intégrer des facteurs non anatomiques (tabac etc.) afin d’augmenter la puissance des futures classifications.
Article :
Magrini et coll. JCO février 2016 Cetuximab and Radiotherapy Versus Cisplatin and Radiotherapy for Locally Advanced Head and Neck Cancer: A Randomized Phase II Trial
Contexte :
Le standard recommandé pour le traitement des cancers des VADS inopérables est une radiochimiothérapie concomitante avec du cisplatine à 100 mg/m2 toutes les trois semaines. Depuis la parution de l’essai de Bonner et coll., se pose la question de substituer le cisplatine par du cetuximab apparemment moins toxique. Dans le même temps de nombreuses équipes utilisent une radiothérapie associé à du cisplatine hebdomadaire à 40 mg/m2 également moins toxique que le traitement standard. Les auteurs rapportent les résultats d’un essai de phase 2 randomisé comparant ce dernier traitement à un radiothérapie associée à du cetuximab.
Patients et méthode :
Les patients étaient randomisés en un ratio 1.1 entre un bras RT CDDP 40 mg/m2 hebdomadaire et un bras RT cetuximab 205 mg-m2 précédé d’un dose d’induction de 400 mg/m2 . L’objectif principal était la compliance et la toxicité. Les objectifs secondaires étaient la survie sans récidive loco –régionale à un et deux ans, la survie sans métastase, survie spécifique et la survie globale. Soixante-cinq patients étaient prévus dans chaque bras.
Résultats :
Soixante-dix patients, 35 dans chaque bras ont été inclus entre 2001 et 2014 dans six centres en Italie. L’essai a été interrompu suite à un défaut d’inclusion. A la date d’analyse le délai de suivi médian était de 19.3 mois (0 – 48 mois) pour le bras RT cetuximab et 20.36 mois (0- 39 mois) pour le bras cisplatine. Il n’y avait pas de différence significative concernant la compliance. Seulement 28 % des patients ont reçu au moins 7 cycles de cetuximab, 20 % ont reçu au moins 7 cycles de CDDP. La toxicité cutanée aigue de grade ≥ 3 était plus importante dans le bras Cetuximab (p = 0.039). L’anémie, la thrombopénie et la toxicité rénale aiguë étaient plus fréquentes dans le bras cisplatine (respectivement p < 0.001, p = 0.003 et p = 0.033) mais globalement la toxicité hématologique aiguë de grade ≥ 3 n’était pas différente entre les deux bras. La toxicité muqueuse aigue ≥ 3 n’était également pas différente. Trois patients sont décédés en cours de traitement dans le bras cetuximab, un seul dans le bras cisplatine. La dépendance à la nutrition par gastrostomie à 6 mois était identique dans les deux bras (11%). Les médianes de survie globale, survie sans rechute locorégionale et survie sans métastases n’étaient pas atteintes. La survie sans récidive locorégionale à deux ans était de 53 % dans le bras cetuximab contre 80 % dans le bras CDDP. La survie globale à deux ans était de 68 % dans le bras cetuximab contre 81 % dans le bras CDDP.
Conclusion :
dans cet essai qui n’est pas allé au bout des inclusions prévues l’association RT et cetuximab est aussi toxique que l’association RT et CDDP hebdomadaire. En ce qui concerne la comparaison de l’efficacité entre ces deux traitements il faudra probablement attendre les résultats des autres essais en cours.
Rosenthal et coll. JCO avril 2016 Association of Human Papillomavirus and p16 Status WithOutcomes in the IMCL-9815 Phase III Registration Trial for Patients With Locoregionally Advanced Oropharyngeal Squamous Cell Carcinoma of the Head and Neck Treated With Radiotherapy With or Without Cetuximab
Les auteurs ont analysé la valeur pronostique du statut HPV chez les patients de l’étude de Bonner et coll., une étude randomisée de phase 3 comparant une radiothérapie seule à une association radiothérapie cetuximab. L’importance du statut HPV était inconnu à l’époque de l’étude et les patients n’étaient pas randomisés selon celui-ci. Rosenthal et coll., ont réalisé une étude exploratoire de la valeur pronostique de p16 dans cette étude. Le statut HPV a été évalué sur 182 tumeurs. Quarante et un pourcent des patients étaient p16+ et bénéficiaient d’une meilleure survie (HR 0.4, IC 95 % de 0.21 à 0.74). L’ajout de cetuximab à l’irradiation augmentait la survie globale à 3 ans chez les patients p16 + (SG à 3 ans bras RT + cetuximab = 87.8% contre 72.3% dans le bras RT seule, HR : 0.38, IC 95 % : 0.15 à 0.94). De même pour le contrôle locorégional à 3 ans (HR : 0.78, IC 95 = 0.15 à 0.94). Pour les patients p16- les survies globales et sans récidive locorégionales étaient également en faveur du cetuximab (résultats non significatifs : respectivement HR : 0.38, IC 95 % = 0.59 à 1.48 et HR : 0.78, IC 95 % 0.49 et 1.25). Les tests d’interactions pour la survie globale, le contrôle locorégional et la survie sans progression ne montraient pas de lien entre le statut p16 et l’effet du traitement (respectivement p=0.085, p=0.087, p = 0.253).
P. GORPHE, Villejuif
S. GUIHARD, Strasbourg


